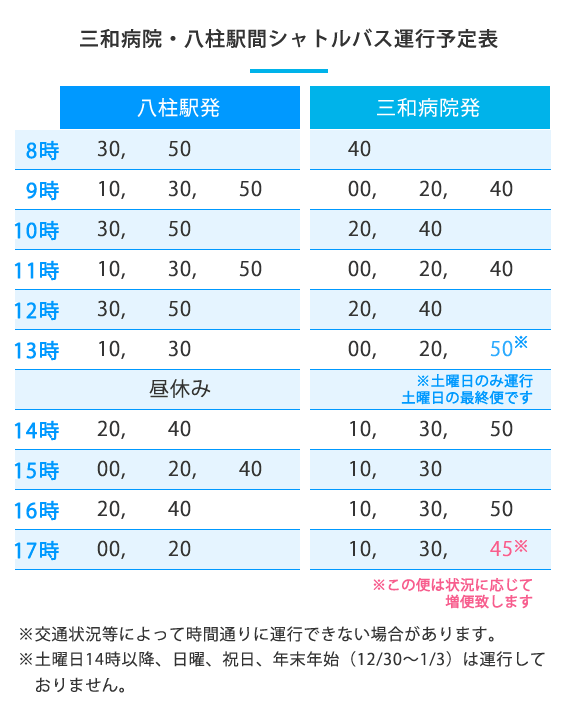
斉藤 丈夫理事長にインタビュー

昭和61年に千葉大学を卒業して、松戸市立病院(現松戸市立総合医療センター)に勤務した後、細胞治療内科学(旧第二内科)の糖尿病研究室に戻りました。細胞や遺伝子の研究といえばスマートなイメージですが、当時はマウスの膵臓からランゲルハンス島(インスリンを分泌する細胞が集まっている組織)を抽出する地道な仕事が第一歩でした。老朽化していた医学部の校舎の中でひときわ目を引く近代的な建物があり、それが動物舎でした。私は動物舎に入るのが苦手でした。おまけにひどいアレルギー性鼻炎になってしまいました。
研究は中途半端で結局ものにならず、臨床一本に決めて新八柱台病院に就職しました。乳腺外科の渡辺修医師や内科の高林克日己医師に出会ったのも新八柱台病院です。前任の糖尿病の先生が開業することになり、私が引き継ぐ形になりました。糖尿病患者さん向けのオリジナルの冊子がありましたが、少し古くなったので改定することになりました。難しい仕事とは思えなかったのですが、なぜか行き詰まってしまいました。
1例を挙げると、シックデイ・ルール(体調不良時の取り決め)というテーマがあります。糖尿病の患者さんが体調を崩して食事が普段どおりに摂取できなくなった時に、インスリンなどの血糖値を下げる治療薬をどうするかという問題です。食事がとれなくてもインスリン注射を欠かしてはならない1型糖尿病の患者さん、食事が少ないときはインスリンを休止する患者さん、食事が半分ならインスリン注射も半分程度の患者さん、などなど、患者さんの状態、具体的には自己インスリン分泌がどの程度残存しているかによって、対応は様々です。とりあえず5~6種類ほど例文を作ってみましたが、いざ患者さんに説明に使おうとすると、どれもしっくりきません。とても一つにまとめることはできないと思いました。自分は妥協点や落としどころをみつけて総論をまとめるという仕事が苦手であることを思い知りました。
糖尿病の慢性合併症を防ぐためには、早い段階で良好な血糖値のコントロールを維持することが大切と言われています。合併症が起こってからではコントロールの効果は目減りするという論文もあるようです。誰かがレガシー(遺産)効果という気取った名前をつけました。患者さん向けの雑誌にもよく取り上げられるようになりました。
「今は節制できていないけど、やる気になればいつでも何とかなる」こんな気持ちで、だらだらと悪い状態が続いている患者さんに対しては、この話は有益かもしれません。でも合併症が起こってからでも頑張っている患者さんはたくさんいます。“大切なのはこれからで、頑張れば悪かった過去はキャンセルされる”
この考えは医学的には必ずしも正しくはありません。でも患者さんは何となくこんな風に思っていて、これが励みになっているのです。だからこの考えは“正しい”のです。遺産効果でも何でもいいですが、こんな気が利かない話はありません。患者さんにいつも客観的な事実を教えれば良いというものではないと思います。

糖尿病の世界には“患者教育こそ治療である”という言葉があります。治療であれば皆に同じ薬を使うことはありません。適した治療を選ばなければならないとの同じように、患者さん1人1人にぴったりの説明をしなければならないはずです。誰にでも有効な治療がないように、誰が聞いても有益な話というのはないと思います。この考え方は一言でいえば“個別化”いうことになりますが、これが私の診療のテーマになりました。
個別化が最も優れているのは普段の外来で患者さんに話す内容です。ただしこれは音声であって文書ではありません。患者さんはメモをとっているわけではないので、覚えておくのは大変です。そもそも医師の話はキーワードが専門用語であることが多いので、難しいのです。自分の病名が分らない患者さんも少なくありません。
心臓について何と言われていましたか?
「はっきり覚えていないのですが、なんでも心臓がぷるぷる動いているみたいなことを先生は言っていました」
それって心房細動のことですか?
「あ、そんなような病名だったかもしれません…」
このような会話はよくあります。
説明する際に医療者がうっかりしやすい点があります。医療者が医学用語を話す時には、頭の中に心房細動という文字が自然に浮かんでいます。でも患者さんには「シンボウサイドウ」と聞こえるだけなのです。「コウリニョウホルモンフテキゴウブンピツショウコウグン」こんなのはちんぷんかんぷんです。
でも抗利尿ホルモン不適合分泌症候群という文字をみれば、こんな難しい病名でも、医師の話が理解しやすいはずです。
“その場で煙のように消えてしまう音声だけでは患者さんに説明したことにはならない。大切なことは文書にして患者さんの手元に残るようにしなければならない”
このくらいの厳しい心構えを持つことを診療の目標にしたいと考えました。
患者さんから教えられることも多いものです。右脚ブロックという心電図所見の説明を始めたときに、患者さんはこう言いました。
「私は右足には不自由はないですよ。右足に付けた器具の接触が悪かったのではないですか?」
ここで言う右脚とは心臓の電気配線のうち右心室側に回る枝のことですが、患者さんには思いもよらないことだと思います。右足のことだと思うのは当たり前です。図が必要なことも多いことを改めて実感しました。
個別化と文書化の両立は実現できないというのが、医療界の常識だったと思います。私の知る限りでは、大学の医局などでも組織的に取り組まれたことはないと思います。文書をたくさん用意して使いこなすことでできれば、この高いハードルを超えられるかもしれないと考えました。リーフレットシステムと名付けて、これが私のライフワークになりました。
最近は患者さんと難しいことが書いてある文書を取り交わすことが多くなりました。検査や手術の承諾書、個人情報保護の説明、入院診療計画書などです。インフォームド・コンセント(説明と同意)という横文字があります。医者は何かつけて、すぐインフォームド・コンセントと言いたがります。これが必要であることは疑いの余地はありませんが、100%患者さんのためかと問われれば、自信がありません。医療側の保険点数算定やリスク回避という側面もあるからです。診察室で医師が話すちょっとした内容の中にも患者さんの健康上大切なことはたくさんあります。これはささやかなインフォームド・コンセントで、コストとも関係がありませんが、私は重要なことだと思っています。
先生はなぜ専門医をとらなかったかと聞かれることがあります。自分にとっては、遠方の学会に行って専門医の資格を維持することよりも、リーフレットを準備することの方が差し迫った課題のように、いつも思えていました。明日の外来で必要になるかもしれないのです。短い時間であっても1コマ1コマの外来診療は、その患者さんとは一期一会です。
紙ベースだった頃は、外来には50冊くらいの分厚いファイルが用意されていました。際限なく増えるファイルを見かねて、スタッフは遠慮がちに言ったものです。
「置く場所なら何とかしてあげますが…でも多すぎて、先生自身がお目当ての文書を見つけられなくてイライラしてませんか?」
電子化されれば簡単に検索できて10数秒で文書を用意できるようになることは分かっていました。電子カルテの時代を見据えて30年かけて準備してきたという自負があります。今では、テーマでは5千くらい、ページで数えれば1万を超えました。
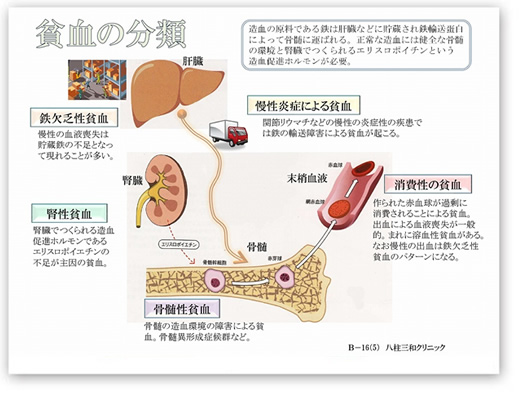
最後にリーフレットの一部を紹介します。文書のものは細かすぎるので、図表形式のものだけです。それから、ここはホームページですから、誰が見ても当たり障りがないように踏み込みの少ない内容のものを選びました。これは少し残念ですが、この文書を最初から読んでいただいている方には、この理由は分かっていただけると思います。